Pesquisas em andamento
Diabetes Mellitus Tipo 2 em Crianças e Adolescentes
Diabetes mellitus tipo 2 de uma doença de nossos avós e pais tem mudado para uma doença de nossos filhos (1). Com o aumento desta doença entre crianças e adolescentes, fica evidente a necessidade de aprendermos sobre quem, na população pediátrica, está em risco de desenvolver o diabetes tipo 2, por que eles desenvolvem essa doença, como tratá-la.
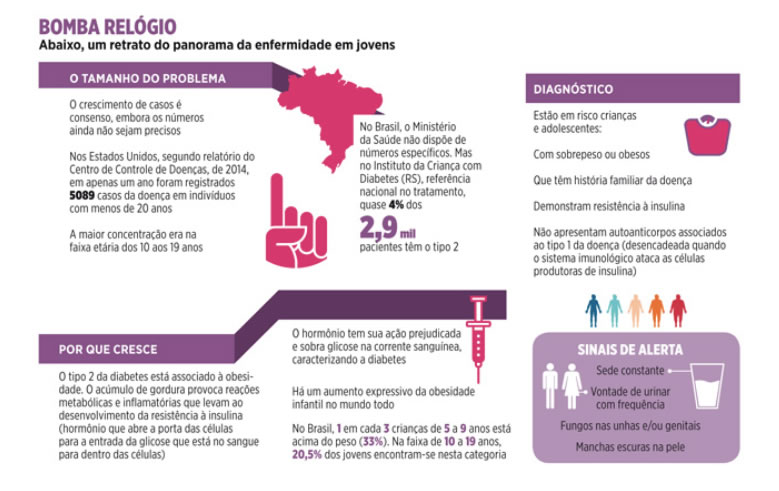
O diabetes tipo 2 tem sido descrito como uma nova epidemia na população pediátrica norte-americana que coincide com o aumento geral de 33% na incidência e prevalência de diabetes observadas durante a última década (1). Antes uma situação impensável, em 1994,o diabetes tipo 2 foi responsável por 16% dos novos casos de diabetes pediátrico em áreas urbanas. Em 1999, foi responsável por 8% a 45% dos novos casos, dependendo da
localização geográfica (1).
Nos Estados Unidos, os casos de diabetes tipo 2 ocorrem principalmente em crianças e adultos jovens afro-americanos, méxico-americanos, nativos americanos e asiáticos-americanos. Entretanto, o aumento do diabetes na juventude não é fato exclusivo da América do Norte. Entre japoneses em idade escolar, a incidência aumentou em vinte anos, de 0,2 para 7,6 por 100 mil indivíduos (2). Na Líbia observam-se incidências de 19,6 para
35,3 para 100 mil indivíduos (dos sexos masculino e feminino, respectivamente) (2). A idade média de diagnóstico se situa entre doze e quatorze anos.
Como encontrado na população adulta, o diabetes tipo 2 em crianças e adultos jovens é devido à combinação de resistência a ação da insulina e insuficiência relativa de células beta em aumentar a produção da insulina. Embora pareça haver uma série de potenciais fatores de risco genéticos e ambientais para resistência a ação da insulina e limitada reserva de células beta, talvez o fator de risco mais significativo seja a obesidade (1-3). Até 60-90% dos jovens que desenvolvem diabetes têm acanthosis nigricans, um espessamento e hiperpigmentação da pele no pescoço e áreas de flexão que é devido à resistência a ação da insulina. Mais crianças e adultos jovens com diabetes têm esse problema de pele do que adultos com diabetes. É tão comum que pode ser usado como um marcador de jovens em risco de diabetes tipo 2. Outros fatores de risco incluem baixo peso ao nascer, puberdade, exposição intrauterina ao diabetes, sedentarismo e sexo feminino (1-3). O sexo feminino, entre crianças, adolescentes e adultos jovens, mostrou-se mais suscetível ao risco de desenvolver o diabetes em praticamente todas as comunidades estudadas (2).
Apesar do aumento da incidência e prevalência, pouco se sabe sobre os regimes de tratamento mais eficazes nesta faixa etária. Não existem algoritmos de tratamento específicos baseados em evidências para pacientes pediátricos com diabetes tipo 2. Estes precisam ser rigorosamente investigados. Os Instituto Nacional de Saúde (EUA) recentemente financiaram um consórcio multicêntrico para determinar os resultados de diferentes regimes de tratamento de glicemia. A atividade física e aconselhamento nutricional são pilares centrais no controle da glicemia e para reduzir o risco cardiovascular nesses pacientes. Entretanto, a intervenção farmacológica parece ser necessária na maioria dos pacientes. A maioria dos profissionais preferem o uso de insulina ou um agente oral (comprimido). Entre os agentes orais, ∼70% usam metformina e 30% usam mais de um medicamento oral (1).
Nestes pacientes, a persistência da obesidade agrava as comorbidades como da hipertensão arterial, dislipidemia, aterosclerose e síndrome do ovário policístico e deve ser abordada de forma agressiva. Existem novos fármacos, ainda não aprovados para esta faixa etária, mas que tem grande potencial. Entre as características interessantes, alguns destes medicamentos não causam aumento de peso, ainda podem ajudar na perda de peso e não
causam baixa de glicose no sangue (hipoglicemia).
Existe uma oportunidade para tentar prevenir o diabetes tipo 2 na juventude, abordando a epidemia de obesidade infantil. Atualmente, até 15-20% dos adolescentes dos Estados Unidos com 12 a 18 anos de idade apresentam excesso de peso. Isso chega a mais de 5 milhões de crianças (1). Além do peso, o nível de atividade também é importante. Diabetes ocorre em crianças e adolescentes que estão inativos. Com o aumento acentuado de jogos de computador e de assistir TV e a tendência de abandonar a educação física nas escolas, menos crianças estão participando de esportes. Este aumento no estilo de vida sedentário contribuiu para a epidemia de diabetes tipo 2. A prevenção desta doença é maior que um problema médico dentro do consultório ou dentro da unidade familiar. O problema deveria ser abordado com políticas públicas, até de infraestrutura das cidades. Neste sentido as escolas são essenciais. Nas escolas deve-se focar em aumentar a atividade física das crianças e melhorar sua nutrição. As escolas devem ter currículos de educação física projetados para ajudar a otimizar a saúde das crianças. As escolas devem instituir programas de educação física efetivos para todas as crianças e em todas as séries.
Orientação nutricional precisa estar amplamente disponível, inclusive nas escolas para que as crianças entendam a importância da alimentação saudável. A venda de doces e bebidas açucaradas nas escolas deveria ser proibida. Fast foods carregados com calorias e gorduras não deviam estar disponíveis nestes locais. Todos os itens alimentares fornecidos ou vendidos nas escolas deviam atender a uma exigência nutricional mínima que garanta que seja boa para as crianças.
Para maiores informações entre em contato 51 37796400 ou contato@npcrs.com.br
Seja um voluntário
Revista IstoÉ ou recriar
1. Type 2 Diabetes in Children and Young Adults: A “New Epidemic” Francine Ratner
Kaufman, MD. Clinical Diabetes 2002 Oct; 20(4): 217-218
2. J Pediatr (Rio J) 2003;79(3):201-8: type 2 diabetes mellitus, adolescent,
epidemiology.
3. Type 2 diabetes in adolescents and young adults. Nadia Lascar, MD, James Brown,
PhD, Prof Helen Pattison, PhD, Prof Anthony H Barnett, MD, Prof Clifford J Bailey,
PhD, Srikanth Bellary, MD. The Lancet:| VOLUME 6, ISSUE 1, P69-80, JANUARY 01,
2018, 2017DOI:https://doi.org/10.1016/S2213-8587(17)30186-9
